Гнойный мастит
Содержание статьи
Гнойный мастит — инфекционно-воспалительное заболевание молочных желез с поражением железистой и/или интерстициальной ткани. Проявляется гипертермией, ознобом, болезненностью и отеком тканей, образованием в груди одной, нескольких или множественных полостей с гнойным содержимым. Для диагностики используют пальпацию, УЗИ грудных желез, лабораторные методы. Лечение хирургическое – осуществляют вскрытие и дренирование гнойного очага, выполняют секторальную резекцию, при необходимости проводят более радикальные вмешательства. После операции назначают антибиотики и дезинтоксикационную терапию.
Общие сведения
Гнойное воспаление грудных желез обычно возникает у женщин репродуктивного возраста. В 80% случаев оно связано с лактацией, в 20% имеет другие причины. Чаще всего гнойный мастит диагностируется у первородящих на 2-3 неделе после родов, хотя зафиксированы случаи развития заболевания спустя 10 месяцев после рождения ребенка. Согласно статистическим данным, гнойные формы воспаления выявляют у 0,2-2,1% рожениц, что составляет около 10-19% всех случаев послеродовых маститов. Первостепенную роль в развитии заболевания играет внутрибольничная инфекция, основными источниками госпитальных штаммов становится медработники, а резервуарами — палаты и перевязочные.
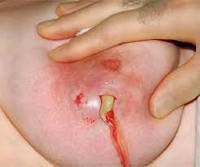
Гнойный мастит
Причины гнойного мастита
Заболевание возникает в результате интенсивного размножения микроорганизмов в тканях молочной железы. В 9 из 10 случаев лактационной формы воспаление вызывает золотистый стафилококк. Возбудителями также могут стать стрептококки, кишечные и синегнойные палочки, энтеробактерии, туберкулезные микобактерии. В последние годы отмечается учащение маститов, вызванных микробными ассоциациями (чаще всего — золотистым стафилококком в сочетании с грамотрицательными эшерихиями). Необходимым условием для развития гнойного процесса является наличие предрасполагающих факторов, основными из которых у лактирующих пациенток считаются:
- Застой молока в грудной железе. Молоко является питательной средой для микроорганизмов. Его задержка в молочной железе наблюдается при нерегулярном прикладывании ребенка к груди и недостаточном сцеживании. Лактостаз чаще наблюдается у матерей с тонкими, извитыми молочными протоками.
- Травматизация молочной железы. Повреждение железистых тканей возможно при грубом сцеживании (выжимании молока). Трещины соска образуются при неправильном захвате соска ротиком ребенка, особенно в условиях недостаточного гигиенического ухода. Вероятность повреждения соска повышается при его тугоподвижности.
- Патология грудных желез. Выделение секретированного молока ухудшается у пациенток с мастопатией, объемными процессами и перенесенными операциями. В таких случаях молочные протоки могут сдавливаться гипертрофированной железистой тканью или соединительнотканными рубцами.
- Наличие очага инфекции. Риск развития послеродового мастита возрастает при наличии хронических воспалительных процессов в области миндалин, лимфатических узлов и др. Важную роль играет наличие у кормящей матери эндометрита и других гнойно-воспалительных осложнений послеродового периода.
Нелактационные формы гнойного мастита чаще обнаруживаются при наличии внешних предпосылок, которыми становятся травмы и ожоги груди, гнойно-воспалительные процессы в коже и подкожной клетчатке (фурункулы, карбункулы). Заболевание может развиться после проведения хирургических операций по коррекции формы груди и установки имплантатов для увеличения объема молочных желез. Иногда нагнаиваются доброкачественные и злокачественные опухоли груди.
Патогенез
Инфекционные агенты попадают в ткань грудных желёз через устья молочных протоков, трещины мягких тканей (особенно в области соска и его ареолы), с током лимфы и крови из других очагов острой и хронической инфекции. В зоне воспаления последовательно происходят этапы экссудации, инфильтрации и нагноения. Важным звеном патогенеза послеродового лактационного мастита является лактостаз. На начальных этапах заболевания возникает температурная реакция, вызванная пирогенным действием молока и продуктов его брожения. Попадание в молоко и размножение в нем патогенных и условно-патогенных микроорганизмов сопровождается усилением бродильных процессов. В результате свертывания молока еще больше ухудшается его отток и усиливается застой, что запускает патологический круг, на фоне которого заболевание быстро переходит в гнойную фазу.
Классификация
Патологию классифицируют с учетом таких критериев, как этиология, локализация, форма и фаза воспалительного процесса, время его возникновения. Специалисты в сфере маммологии различают следующие варианты гнойного мастита:
По причине:
- Лактационный — возникший на фоне лактации.
- Нелактационный — связанный с другими факторами.
По локализации воспаления:
- Галактофорит — развивающийся в молочном протоке.
- Подкожный — расположенный под кожей молочной железы.
- Субареолярный — локализованный за соском.
- Интрамаммарный — охватывающий паренхиму и/или интерстициальную ткань.
- Ретромаммарный — распространяющийся на ткани за грудью.
- Тотальный — поразивший молочную железу и окружающие ткани.
По клинической форме:
- Гнойный абсцедирующий (ограниченный) — апостематозный (с множественными мелкими гнойничками), в виде солитарного или многополостного абсцесса молочной железы и смешанный.
- Флегмонозный — с разлитым вовлечением в гнойно-воспалительный процесс как всей молочной железы, так и окружающих ее тканей.
- Гангренозный (некротический) — с тромбированием сосудов, деструкцией кожи, подкожной жировой клетчатки, железистой паренхимы и интерстициальной ткани.
По времени возникновения:
- Эпидемический — диагностированный во время пребывания в акушерском стационаре.
- Эндемический — возникший спустя 2-3 недели после родов в домашних условиях.
В развитии гнойного мастита различают несколько фаз. До нагноения в тканях происходят серозные и инфильтративные процессы, после чего наступает этап абсцедирования. При отсутствии адекватного лечения заболевание переходит в осложненные формы (флегмонозную и гангренозную).
Симптомы гнойного мастита
В первый день заболевания женщина жалуется на ощущение тяжести и болезненности в пораженной молочной железе. Температура тела повышается до +38° С, возникает озноб. Грудь выглядит увеличенной. Кожа может быть покрасневшей. При сцеживании отмечается уменьшенное количество молока. Ко 2-3-м суткам вовлеченный в воспаление участок груди уплотняется. Через 3-4 дня происходит абсцедирование мастита: инфильтрат отделяется от окружающих тканей четкой границей, его болезненность резко усиливается, прощупывается участок размягчения (гнойный абсцесс) или образуется множество мелких абсцессов (апостематозный мастит).
Нагноение сопровождается значительным ухудшением общего самочувствия. Женщина ощущает озноб, слабость, разбитость, температура нарастает, достигая +39,0°С и выше. При дальнейшем распространении воспаления возможно возникновение флегмоны с выраженным отеком молочной железы, резким увеличением ее размеров, синюшностью кожи и втянутостью соска. В запущенных случаях с вовлечением в процесс сосудистого русла происходит некротическое расплавление тканей: кожа становится багрово-синюшной, на ней появляются черные очаги и эпидермальные пузыри с мутно-кровянистым содержимым.
Нелактационные маститы отличаются более стертой клинической картиной. На фоне симптоматики основного заболевания появляются признаки воспаления тканей груди. Температура повышается до субфебрильных цифр, грудная железа несколько увеличивается в размерах, болевой синдром выражен слабо или умеренно. В последующем образуется инфильтрат, происходит его абсцедирование с формированием одной полости, заполненной гноем. Нарастают симптомы интоксикации, усиливается боль. При возникновении гнойного мастита у женщин с неоплазиями кожа над опухолью краснеет, новообразование становится болезненным, в нем определяются участки размягчения. Общая симптоматика выражена умеренно.
Осложнения
При несвоевременной диагностике и лечении гнойный мастит осложняется генерализацией воспалительного процесса. Воспаление может поражать расположенные рядом мышцы и подкожную клетчатку или распространяться по всему организму. В наиболее тяжелых случаях у женщины развиваются септический эндокардит, сепсис и инфекционно-токсический шок. Отдаленными последствиями гнойного воспаления молочной железы являются ее рубцовая деформация, нагноение послеоперационной раны, формирование молочного свища. У пациенток повышается риск возникновения лактостаза и мастита после следующих родов.
Диагностика
Хотя клиническая симптоматика заболевания является достаточно специфической, для подтверждения диагноза обычно применяют дополнительные физикальные, лабораторные и инструментальные методы исследования. Их значение возрастает при подозрении на апостематозную и нелактационные формы мастита. В диагностическом плане наиболее информативны:
- Пальпация молочных желез. В зависимости от фазы воспалительного процесса грудь может быть напряженной или инфильтрированной. О гнойном характере заболевания свидетельствует выявление в тканях грудной железы размягченных флюктуирующих участков.
- Общий анализ крови. Для гнойного мастита характерны выраженные воспалительные изменения. Обычно отмечается значительный лейкоцитоз, лейкоцитарная формула сдвинута влево, СОЭ повышена. Возможна токсическая зернистость нейтрофилов.
- УЗИ молочной железы. Эхогенность снижена. Млечные протоки расширены, ткани инфильтрированы. Места скопления гноя выглядят гипоэхогенными. Исследование позволяет определить количество и размеры гнойных очагов, а также масштаб распространения процесса.
- Биопсия молочной железы. Метод применяют в сложных диагностических случаях и, как правило, выполняют под контролем УЗИ-аппарата. Пунктат отправляют на цитологическое и бактериологическое исследование.
Заболевание дифференцируют с острым лактостазом, различными формами мастопатий и опухолями грудных желез. При необходимости дополнительно назначают МРТ и КТ молочных желез, электроимпедансную маммографию. Обычно пациентку ведет хирург, который может привлекать к обследованию и лечению маммолога и онкомаммолога.
Лечение гнойного мастита
При переходе заболевания в фазу нагноения показано выполнение хирургической обработки гнойного очага. Доступ и объем вмешательства зависят от формы и распространенности гнойно-воспалительного процесса. При развитии ограниченного абсцесса возможна его пункция и дренирование с установкой дренажно-промывной системы и одновременном назначением антибиотиков. Недостатком такого метода является невозможность удаления некротизированных тканей и сложность полноценного опорожнения гнойной полости. Поэтому в большинстве случаев выполняется оперативное вскрытие мастита с иссечением нежизнеспособных тканей, промыванием полости антисептиком и дренированием очага. При нелактационых формах гнойного воспаления, возникшего на фоне фиброаденомы или фиброзно-кистозной мастопатии, возможна секторальная резекция. Хирургическое лечение флегмонозных и гангренозных маститов, а также нагноения злокачественных новообразований предполагает проведение радикальных операций, после которых обычно требуется пластика молочной железы.
До улучшения состояния пациентки в течение 1-2 недель после вмешательства выполняется капельная обработка раны антисептиками. Промывание завершают только после того, как в водах перестанут определяться фрагменты некротизированных тканей, гной и фибриновые волокна. В послеоперационном периоде также рекомендованы:
- Антибиотикотерапия. Внутривенное или внутримышечное введение антибактериальных препаратов позволяет ускорить санацию гнойной полости и предупредить повторное нагноение. С учетом вида и чувствительности возбудителя обычно применяют цефалоспорины I-IV поколения, карбапенемы, ингибиоторы дегидропептидазы.
- Инфузионная терапия. Для быстрой стабилизации общего состояния назначают внутривенное введение дезинтоксикационных препаратов. Такие средства позволяют прекратить воздействие бактериальных и тканевых токсинов, быстро удалить их из организма.
При гнойных формах мастита прекращается вскармливание не только пораженной, но и здоровой молочной железой. В исключительных случаях ребенку из бутылочки дают молоко, полученное из здоровой груди и подвергнутое предварительной пастеризации. Хранение такого молока запрещено. После операции сцеживание груди становится невозможным из-за его неэффективности и болезненности. Поэтому при деструктивных, тяжелых и рецидивирующих гнойно-воспалительных процессах лактацию медикаментозно прерывают. Остановка секреции молока традиционными способами (тугим бинтованием грудных желез и т. п.) противопоказана.
Прогноз и профилактика
Прогноз гнойного мастита при адекватной терапии благоприятный. Крайне редко при позднем обращении за медицинской помощью заболевание осложняется генерализацией инфекции и сепсисом. Профилактика послеродовых маститов направлена на предупреждение лактостаза. С этой целью рекомендуется дородовая подготовка молочных желез к вскармливанию, раннее послеродовое прикладывание новорожденного к груди, освоение правильной технологии кормления, сцеживания и ухода за грудью. Немаловажное значение имеет борьба с внутрибольничными инфекциями в лечебных учреждениях. В профилактике нелактационных маститов ключевую роль играет санация очагов хронического воспаления, своевременное самообследование молочной железы, проведение УЗИ-скрининга и плановое посещение маммолога.
Источник
Абсцесс груди
Абсцесс груди – это локализованное скопление гноя в тканях груди. Обычно это состояние вызвано бактериальной инфекцией. Инфекции груди, включая мастит и абсцессы груди, чаще всего встречаются у женщин в возрасте от 15 до 45 лет.
Что такое абсцесс груди и у кого он развивается
Абсцесс груди – это болезненный, заполненный гноем очаг под кожей груди, вызванный инфекцией.
Инфекции молочной железы делятся на:
- лактационные и нелактационные;
- послеродовые и не связанные с деторождением.
Они могут быть связаны с поверхностной кожей или основным поражением.
Абсцессы молочной железы, как осложнение, развиваются у 3-11% женщин с маститом, причем у кормящих женщин регистрируется частота 0,1-3%. Также абсцессы диагностируются и у женщин, не кормящих грудью. Согласно доказанным данным от 2018 г., абсцессы, не связанные с лактацией, обычно образуются у людей с ожирением и курящих.
![]() Абсцесс молочной железы
Абсцесс молочной железы
Примерно у 50% новорожденных с неонатальным маститом развивается абсцесс молочной железы.
Абсцессы молочной железы у кормящих и некормящих женщин представляют собой два различных клинических образования, каждое из которых имеет отдельный патогенез. Лактационные абсцессы молочной железы остаются более распространенными, хотя в последние годы их частота снижается.
Около 90% нелактационных абсцессов молочной железы являются субареолярными. Остальные нелактационные абсцессы молочной железы обусловлены редкой гранулематозной, бактериальной или грибковой этиологией. Нелактационные, субареолярные абсцессы, как правило, возникают у женщин ближе к концу их репродуктивного периода. При диагностике абсцесса важно исключить более серьезную патологию – рак груди.
Подавляющее большинство этих инфекций возникает у женщин, но они могут возникать и у мужчин. Диагностика и лечение абсцессов груди несложны, но частота рецидивов высока.
Причины абсцесса груди
Абсцессы груди обычно вызваны бактериальной инфекцией. Наиболее распространенным возбудителем является метициллинорезистентный S. aureus, за которым следуют коагулазонегативные стафилококки.
![]() Метициллинорезистентный S. aureus
Метициллинорезистентный S. aureus
До 40% абсцессов молочной железы имеют полимикробную этиологию, с изоляцией аэробов (стафилококков, стрептококков, энтеробактерий, коринебактерий, кишечной палочки, синегнойной палочки), а также анаэробов (пептострептококки, бактерии Propionibacterium, бактероиды, лактобактерии, бактерии Clostridium, Fusobacterium, и Veillonella).
Анаэробы иногда выделяют при абсцессах и в хронических рецидивирующих случаях. Исследование первичных и рецидивирующих абсцессов молочной железы показало, что у курильщиков анаэробы выявлялись чаще.
Более необычными патогенами могут быть Bartonella henselae (возбудитель болезни кошачьих царапин), микобактерии (туберкулез и атипичные микобактерии), актиномицеты, бруцеллы, грибы (кандиды и криптококки), паразиты и личинки.
К образованию ограниченного очага (абсцесса) приводят:
- Мастит. Абсцессы груди чаще встречаются у кормящих женщин. Согласно обзору научной литературы за 2020 год, лактационный мастит встречается у 2-3 % кормящих женщин, у 5–11% из которых может развиться один или несколько абсцессов. Бактерии могут попасть в грудь через сосок во время кормления грудью или через трещины на соске или ареоле (затемненная область вокруг соска). Заблокированные молочные протоки также могут привести к маститу и при отсутствии лечения – к абсцессу;
- Кисты, опухоли. Эти образования вызывают сдавление, закупорку молочных протоков, последующее присоединение вторичной инфекции вызывает абсцесс;
- Травмы. Гематома воспаляется и образуется гнойный очаг;
- Гормональные нарушения. Эндокринные заболевания, мастопатии, период новорожденности сопровождаются нарушением гормонального фона, когда образуется застой лимфы, крови. Если происходит размножение патогенных бактерий, особенно при ослабленном иммунитете, формируется абсцесс;
- Воспалительные заболевания, такие как пиодермии, лимфадениты, фурункулез, при которых возбудители попадают в молочную железу гематогенным путем;
- Некоторые инфекционные заболевания. Необычные инфекции молочной железы могут быть начальным проявлением ВИЧ-инфекции. Брюшной тиф является общепризнанной причиной абсцессов молочной железы в странах, где это заболевание широко распространено.
Кисты молочных желез
Опухоль молочной железы
Факторы риска абсцессов следующие:
- трещины на сосках;
- диабет или проблемы с иммунной системой;
- пирсинг сосков;
- хирургия грудного имплантата.
![]() Хирургия грудного имплантата
Хирургия грудного имплантата
Рак груди редко вызывает боль и воспаление. Однако воспалительный рак груди – это редкий тип раковой опухоли, который может вызывать симптомы, похожие на симптомы абсцесса груди.
Как развивается абсцесс груди
Чтобы понять патофизиологию абсцессов груди, нужно понимать ее анатомию. Грудь содержит молочные дольки, каждая из которых стекает в молочный проток, который, в свою очередь, выходит на поверхность соска. Есть молочные пазухи – резервуары молока во время лактации. Молочные протоки подвергаются эпидермализации, при которой производство кератина может вызвать закупорку протока и, в свою очередь, привести к образованию абсцесса.
Абсцессы, связанные с лактацией, обычно начинаются со ссадины или повреждения ткани на соске, которые являются местом проникновения бактерий. Инфекция часто проявляется на второй неделе послеродового периода и часто ускоряется при наличии молочного застоя.
У новорожденных преходящее увеличение груди, вторичное по отношению к материнским гормонам, может сделать их уязвимыми сначала к маститу, затем абсцессу.
При эктазии протоков последовательность воспалительных заболеваний, связанных с молочными протоками, включает плоскоклеточную метаплазию молочных протоков, вызывающую закупорку (обструктивную мастопатию) с перипротезным воспалением и возможным разрывом протоков. Воспаленные протоки подвержены бактериальной инфекции.
Симптомы абсцесса молочной железы
Признаки и симптомы абсцессов груди:
- припухлость или шишка в области груди;
- боль в пораженной груди;
- покраснение, тепло, опухоль и чувствительность в области груди;
- высокая температура;
- боли в мышцах;
- общее плохое самочувствие (тошнота, рвота, усталость);
- выделения из соска.
Выделения из соска
Выделения из соска
Диагностика абсцесса молочных желез
- Осмотр у маммолога. В первую очередь маммолог проводит сбор анамнеза и осмотр груди. При осмотре выявляется эритема, уплотнение, тепло и болезненность участка при пальпации. Может казаться, что есть ощутимая масса или область колебаний. На соске или в месте флюктуации могут быть гнойные выделения. У пациента также может быть реактивная подмышечная аденопатия. Жар и тахикардия встречаются реже.
- УЗИ. УЗИ молочных желез – полезный и необходимый диагностический инструмент в первоначальном исследовании. Абсцесс будет рассматриваться как гипоэхогенное поражение, оно может быть хорошо очерчено, макроглобулировано, нерегулярно или плохо определено с возможными септами. Гипоэхогенный ободок может указывать на толстую стенку хронического абсцесса. Ультразвук – предпочтительный метод визуализации для всех возрастных групп с подозрением на инфекцию молочной железы (включая новорожденных).
- Анализ крови. При клиническом анализе крови выявляется лейкоцитоз и повышение СОЭ.
- Маммография. Некоторые врачи назначают маммографию для диагностики инфекционных процессов и абсцессов. На самом деле она имеет ограниченное значение при острой оценке абсцессов молочной железы. Эту процедуру может быть слишком болезненно выполнять на груди с абсцессом, кроме того, маммографические данные об инфекции молочной железы и абсцессе неспецифичны.
Осмотр у маммолога
Маммография
К таким данным относятся:
- отсутствие отклонений;
- архитектурное искажение;
- масса;
- утолщение или втягивание кожи;
- микрокальцификация;
- фокальная или диффузно увеличенная плотность.
Маммографические данные часто имитируют рак. Поэтому обследование наиболее полезно после того, как острая фаза разрешилась и можно определить основные поражения молочной железы.
Все женщины старше 40 лет, а также те, у кого имеются осложненные или атипичные проявления, или где подозревается злокачественное новообразование, должны пройти маммографию по разрешению острой фазы.
Биопсия, последующие микробиологические и гистопатологические исследования
В обычных случаях, например, при мастите биопсия обычно не показана. Во всех других случаях, таких как подозрение на абсцесс, атипичное представление, неопределенный диагноз или потенциальное осложнение (например, рецидивирующая инфекция или неудача лечения), биопсия оправдана.
Биопсия включает в себя:
- Тонкоигольную аспирационную биопсию, которая может быть выполнена с ультразвуковым контролем или без него;
- Биопсию тканей, которая может быть эксцизионной, инцизионной, вакуумной биопсией.
![]() Тонкоигольная аспирационная биопсия
Тонкоигольная аспирационная биопсия
Биопсия ткани позволяет исследовать вовлеченную ткань на наличие инфекции, гранулематозного воспаления и злокачественности. Иссеченная ткань должна быть направлена на гистопатологическое исследование (цитологическое) на предмет возможной злокачественности и инфекции (например, грибковые пятна и кислотоустойчивые бациллы при туберкулезе), особенно в рефрактерных и рецидивирующих случаях.
Биопсия кожи может назначаться для диагностики воспалительной карциномы молочной железы.
Молоко, выделения из сосков, аспирированный материал или иссеченная ткань должны быть отправлены на окрашивание по грамму, культивирование (аэробное и анаэробное) с чувствительностью, а также грибковые и микобактериальные исследования. Положительная культура указывает на инфекцию, чувствительность используется для выбора антибактериальных препаратов.
Лечение абсцессов груди
Абсцессы груди редко разрешаются с помощью одних только антибиотиков. Абсцессы обычно требуют дренирования в сочетании с антибиотиками.
Абсцессы груди, вызванные не метициллинрезистентными (MRSA) бактериями
У взрослых, если MRSA не был выявлен или инфекция возникла в зоне, где MRSA не распространен, назначаются внутривенные или пероральные антибиотики с активностью против метициллин-чувствительного S. aureus (MSSA).
Например: флуклоксациллин: 250-500 мг перорально четыре раза в день или флуклоксациллин от 0,5 до 2 г внутривенно каждые 6 часов следует начинать одновременно с симптоматической терапией.
Продолжительность приема антибиотиков должна составлять 7–10 дней. При выборе внутривенного или перорального приема антибиотиков следует руководствоваться тяжестью состояния и клиническим заключением лечащего маммолога.
Кроме того, назначаются обезболивающие, жаропонижающие средства (НПВС).
Абсцессы груди MSRA (вызванные метициллин-резистентным стафилококком)
Если MRSA изолирован или подозревается, в дополнение к поддерживающей терапии следует выбрать не бета-лактамный антибиотик. При подозрении или подтверждении внебольничного MRSA (CA-MRSA) или у пациента с аллергией на пенициллин назначают:
- триметоприм/сульфаметоксазол (160/800 мг перорально два раза в день);
- доксициклин (100 мг перорально два раза в день);
- клиндамицин (150-300 мг перорально четыре раза в день).
Кормление грудью прекращают (разрешено при лечении триметопримом/сульфаметоксазолом, если младенец старше 2 месяцев).
Ванкомицин (15 мг/кг внутривенно каждые 12 часов) используют в более тяжелых случаях.
Альтернативы, особенно для женщин с признаками системного заболевания, включают: линезолид, тигециклин и даптомицин.
Продолжительность приема антибиотиков должна составлять 7–10 дней.
![]() Прием антибиотиков
Прием антибиотиков
Если в течение 48 часов не будет ответа на антибиотики, необходимо пересмотреть диагноз и лечение. Антибактериальную терапию следует корректировать в зависимости от конкретного изолированного патогена. При выделении грамотрицательных бацилл можно использовать хинолон (например, левофлоксацин), если пациентка не кормит грудью. В качестве альтернативы назначают цефалоспорин III поколения (например, цефтриаксон или цефотаксим).
Хирургическое вмешательство
При зрелых флуктуационных абсцессах требуется хирургическое вмешательство. Очаг воспаления вскрывают, удаляют гной и обрабатывают рану антисептиком, ставят дренаж. Обязательно назначают антибиотики, желательно в соответствии с чувствительностью возбудителя по результатам культурального исследования гноя.
В качестве современного метода лечения абсцесса груди, в том числе лактационного, для дренирования абсцесса может использоваться пункционная аспирация (игла от 18 до 21 размера) с использованием местной анестезии с ультразвуковым контролем (преимущественно) или без него. После аспирации гноя полость абсцесса промывают примерно 50 мл 1% лидокаина и адреналина.
Процедура назначается в течение 5-7 дней или продолжается до тех пор, пока в полости абсцесса не перестанет отображаться жидкость по данным УЗИ или пока аспирируемая жидкость не перестанет содержать гной.
Аспирация дает прекрасное облегчение и косметический эффект (рубцов не остается).
Если абсцесс менее 5 см в диаметре при успешном дренировании антибиотики могут не потребоваться. Если разрез не мешает кормлению грудью, его можно продолжать, если мешает – молоко можно регулярно удалять с помощью молокоотсоса.
Осложнения абсцессов груди
Осложнения абсцессов груди делятся на острые и хронические.
Такая инфекция, как абсцесс может привести к бактериемии и в дальнейшем к сепсису. Это самые серьезные острые осложнения абсцессов молочных желез, к которым особенно уязвимы женщины с ослабленным иммунитетом. Сепсис при отсутствии лечения приводит к летальному исходу.
Хронические осложнения включают рубцевание. Рубец остается после классического хирургического вмешательства. Трудноподдающиеся терапии рецидивирующие инфекции, туберкулез и гранулематозный мастит как причина абсцесса, могут вызвать значительную деформацию груди.
У младенцев повреждение зачатка груди в результате рубцевания и/или хирургического вмешательства может вызвать асимметрию и/или гипоплазию груди.
Женщины с абсцессом, вызванным S. aureus, подвержены риску последующих кожных инфекций на участках вне молочной железы.
Если женщина не обращается к маммологу и не получает лечения, происходит разрыв абсцесса. Это может привести к дренированию пазухи с последующим образованием хронического свища молочной железы. Лечение в основном хирургическое.
Профилактика абсцессов молочной железы
Профилактические мероприятия воспалительных процессов и абсцессов груди включают:
- регулярное посещение маммолога и профилактический скрининг на заболевания молочных желез;
- регулярное самообследование груди;
- соблюдение правил личной гигиены и ношение удобного поддерживающего дышащего белья;
- отказ от вмешательств на груди (пирсинга, татуировок, операций по увеличению груди);
- укрепление иммунитета и своевременное лечение любых инфекционных заболеваний.
![]() Регулярное самообследование груди
Регулярное самообследование груди