Сдвиг коленной чашечки
Содержание статьи
Получить травму для человека не составляет особого труда. Одно неудачное падение или неосторожный шаг может спровоцировать смещение коленного сустава. Так как последствия вызывают деструктивные процессы в костном соединении, откладывать визит к врачу не стоит. И тем более запрещается самостоятельно проводить какие-либо манипуляции с поврежденной областью.
Cмещение коленного сустава может произойти по причине травмирования, поэтому важно оказать первую и дальнейшую помощь потерпевшему.
Характерные виды смещения коленного сустава
Врожденное
Встречается довольно редко, но если развивается, то в боковой проекции и стремится наружу. Смещения бывают односторонними и двухсторонними, и зачастую проявляются на фоне других отклонений. Если сместилась чашечка колена, то характер заболевания может быть стойким или рецидивирующим. Проблема часто остается незамеченной до момента первых шагов малыша, потом родителям бросается в глаза неправильная постановка ног.
Вернуться к оглавлению
Травматическое
Развивается патология как следствие от удара при падении или бокового воздействия в надколенную область. Процесс смещения происходит вбок, может произойти разворот вокруг оси. Все это сопровождается отечностью и измененным положением ноги. Передний отдел часто подвергается развитию деформационных процессов. Активность движений снижается, затруднения наблюдаются даже в пассивном состоянии.
Вернуться к оглавлению
Что вызывает развитие патологии?
Смещение костей ног происходит по причине:
- Физической нагрузки. Спортсмены часто страдают вывихами, которые впоследствии перерастают в привычные. За такой ситуацией нужно пристально следить и вовремя проводить профилактику.
- Автомобильной аварии. В ДТП с лобовым столкновением больше всего страдает коленное соединение из-за повышенной скорости.
- Падения или прыжка. Значительную нагрузку переносят суставы при высоте прыжка. Ушиб вызывает растяжение связок, и происходит смещение.
- Генетической наследственности. Проявляется в слабости связок, плохой силе мышечного соединения, из-за чего коленная чашечка не фиксируется должным образом.
- Различных патологий. Артрозу и артриту отдается лидирующее место среди всех отклонений.
Вернуться к оглавлению
Симптомы, сопровождающие развивающееся отклонение
Смещение коленного сустава сопровождается болью, скованностью движений, отеками, хрустом, утратой чувствительности.
Смещение коленной чашечки или другой части сустава у человека проявляется:
- Острым болевым синдромом. Проявляется в разных участках костного соединения и может сопровождаться ощущением неустойчивости ноги.
- Отличительным щелчком или хрустом. Обычно развивается, когда разрывается крестообразная связка.
- Неподвижностью костного соединения. Проводить любые двигательные манипуляции становится невозможным, развиваются резкие болевые ощущения.
- Согнутым положением коленного соединения. Деформация надколенника приводит к такому эффекту.
- Припухлостью. Сдвиг запускает защитный механизм, который увеличивая размер тканей, пытается защитить соединение от повторной травмы.
- Нарушением чувствительности. Колено немеет из-за перенесенной травмы (при повреждении кровеносных сосудов).
Вернуться к оглавлению
Последовательность проводимой диагностики
Если в коленном соединении ощущаются неприятные проявления, необходимо обратиться к специалисту, который проведет первичное изучение клинических проявлений и составит последующие этапы диагностики. В первую очередь, чтобы исключить переломы, назначается рентгенографическое просвечивание. После проводят манипуляции по вправлению и назначают дополнительные исследования, чтобы изучить травму:
- УЗИ;
- МРТ;
- артроскопию.
Вернуться к оглавлению
Комплексное лечение и его особенности
Смещение коленного сустава нужно доверить специалистам, соблюдая предписания по восстановлению.
Если человек получил травму, которая сопровождается усиленными болевыми проявлениями, может развиться шоковое состояние. Поэтому необходимо незамедлительно доставить его в больницу, при этом самостоятельно запрещается проводить любые манипуляции с коленным соединением. После прибытия в медицинское учреждение проводят экстренное вправление и разрабатывают терапевтическую методику, которая включает в себя:
- Консервативную часть. Вместо лонгета, на ноге крепиться глухая повязка. При передвижении к применению показаны костыли. Только спустя 1,5—2 месяца возможны небольшие нагрузки на травмированную ногу.
- Оперативную. Самый распространенный и эффективный подход в терапии. Проводится после проведения всех диагностических процедур, чтобы быстро устранить проблемы и не допустить нестабильности костного соединения.
- Реабилитационную часть. По прошествии трех суток прописываются сеансы УВЧ и комплексная терапевтическая физкультура. Последующие методики назначаются после устранения гипса. К ним относят лазеротерапию, магнитотерапию и электрофорез с применением новокаиновых инъекций.
Незамедлительное оперативное вмешательство проводится при отсутствии пульса во вправленном костном соединении.
Вернуться к оглавлению
Как предупредить развитие патологии?
Терапия коленного сустава не заканчивается в стенах медицинского учреждения. Она активно продолжается в домашних условиях, зависит от характера травмы и успеха врачебной помощи, поэтому:
- Во-первых, пересматривают питание, которое должно состоять из нежирного мяса, рыбы, кисломолочных продуктов и обязательно свежих фруктов. Пагубные пристрастия строго запрещены в этот период, так как затрудняют процесс восстановления.
- Во-вторых, укрепляют мышечный аппарат. Это достигается путем тренировок, а именно велосипедных прогулок, плавания, спортивных прогулок.
Смещение коленного соединения — серьезное отклонение, требующее незамедлительной помощи. Если под воздействием сопутствующих причин в колене проявились симптомы отклонения, следует проконсультироваться с врачом и пройти ряд диагностических процедур. Процесс лечения занимает значительный промежуток времени, однако приносит положительные результаты. В случаях самолечения, возможно развитие серьезных осложнений в суставе, вплоть до его неподвижности.
Источник
Смещение коленной чашечки: симптомы, методы лечения, прогноз
Спортивные травмы
3K 1 20.04.2019 (последняя редакция: 20.04.2019)
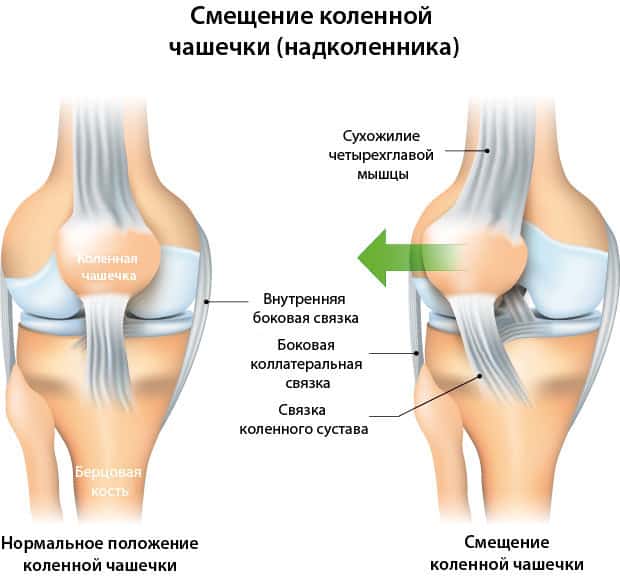
Надколенник (коленная чашечка, пателла) – широкая костная пластина, локализованная внутри сустава и предназначенная для защиты хряща. Представляет сесамовидную кость – костное образование внутри волокон сухожилия квадрицепса бедра. Внутри надколенник покрыт слоем гладкого, скользкого хряща, позволяющего мыщелкам свободно двигаться. Смещение коленной чашечки – редкая патология, вызванная травматическим повреждением коленного сустава либо обусловленная хроническими заболеваниями опорно-двигательного аппарата человека. Подразумевает изменение положения структурных элементов друг относительно друга при сохранении их целостности.
Классификация смещения
Патологическое изменение положения надколенника на основе факторов патогенеза может быть:
- привычным – при регулярном изменении положения надколенника, сопровождающимся выраженным болевым симптомокомплексом;
- частичным – при нестабильном положении пателлы, склонном к смещению при незначительных воздействиях на коленный сустав;
- врожденным – из-за травм сустава, полученных при рождении.
В зависимости от масштабов смещение классифицируют на:
- частичное – провоцируется резким поворотом ноги;
- полное – представляет вывих пателлы со смещением вперед или назад вследствие сильного удара.
© designua — stock.adobe.com
Факторы развития патологии
К смещению коленной чашечки могут привести:
- травмы (удары и падения);
- высокие нагрузки (занятия тяжелой атлетикой или триатлоном);
- повреждения менисков, сухожилий и связок, повышающие уязвимость надколенника;
- гипотрофия мускулатуры ног (квадрицепса бедра) вследствие малоподвижного образа жизни;
- аномалии развития ног, включая их деформацию по Х-образному типу;
- дисплазия мыщелков бедренной кости;
- аномально высокая локализация надколенника;
- опухоли коленного сустава;
- хронические поражения коленных суставов (бруцеллез), приводящие к их нестабильности.
Обычно вызванная травмой дислокация сопровождается разрывами боковых связок. При торсионном горизонтальном смещении повреждается сухожилие квадрицепса со связочным аппаратом пателлы.
К предрасполагающим к привычному смещению надколенника врожденным патологиям относятся:
- вальгусная деформация сустава;
- гипермобильность надколенника;
- гиперэкстензия голени;
- гипоплазия бедренной кости.
Описанные выше горизонтальное и привычное пателлярные смещения лечатся хирургическим путем с последующим периодом реабилитации продолжительностью до полугода.
Типичные симптомы дислокации
Чаще всего смещение происходит наружу, крайне редко – медиально. Соответственно диагностируется латеральная или медиальная гиперпрессия. Клинические симптомы определяются стадией заболевания:
- В области надколенника возникает ощущение дискомфорта. Возможно его временное смещение, сопровождающееся острыми болевыми ощущениями.
- Деформация колена определяется при помощи пальпации. Боль умеренная. Возникает при механическом воздействии на область колена.
- Деформация определяется визуально. Боль ярко выражена, движения скованы.
К числу общих симптомов относятся:
- боль, локализованная в различных областях сустава в зависимости от топографии повреждения;
- ощущение хруста или щелчка при движении;
- ограничение подвижности сустава;
- снижение чувствительности кожных покровов в травмированных областях;
- изменение формы колена;
- гиперемия кожных покровов и периартикулярный отек.
Серьезным осложнением является перелом надколенника со смещением. Проявляется выраженным отеком и гемартрозом. Верхний отломок пателлы в результате рефлекторного сокращения четырехглавой мышцы смещается вверх, а быстро нарастающий кровоподтек опускается вниз до стопы.
Врожденное пателлярное смещение
Врожденная дислокация встречается крайне редко. Обычно направлена кнаружи. Может быть одно- и двусторонней. Выделяют три степени заболевания:
- жалобы могут отсутствовать, колено аномально подвижно;
- отмечается неустойчивость при ходьбе с разворачиванием надколенника наружу;
- наблюдаются периодические блокады, препятствующие флексии; чашечка находится в неестественном положении с патологическим латеральным отклонением голени.
Диагностировать врожденное смещение пателлы становится возможным после того, как маленький пациент начнет ходить. Поэтому ранняя диагностика патологии затруднена.
Обычно назначается консервативная терапия, направленная на укрепление мускулатуры и связок:
- электромиостимуляция;
- массаж;
- комплекс ЛФК.
Если врожденное смещение становится привычным – показана операция.
Осмотр у ортопеда, анализы и постановка диагноза
Диагноз ставится на основании:
- типичных жалоб больного;
- анамнестических данных, указывающих на факт и механизм получения травмы;
- результатов объективного осмотра;
- данных инструментальных методов исследования:
- рентгенографии (обоих суставов в положении стоя в нижне-передней и боковой проекциях);
- УЗИ (для верификации повреждений мягких тканей);
- КТ (может проводиться при согнутом суставе);
- МРТ (наиболее точный метод, позволяет идентифицировать повреждения сухожилий и мышц);
- результатов биохимических исследований, указывающих на воспалительный процесс в области сустава:
- исследование суставной жидкости (делается суставная пункция);
- биохимический и общий анализы крови.
Методы лечения
Классическая схема лечения пателлярного смещения представляет:
- вправление коленной чашечки травматологом;
- локальное использование холода (в первые 48 часов);
- при необходимости – применение анестетиков (производных Новокаина) и анальгетиков (Диклофенак);
- иммобилизация поврежденного сустава при помощи жестких ортезов или гипсовой повязки (в течение 1 месяца, допускается передвижение на костылях);
- ФЗТ (обычно – УВЧ, магнито- и лазеротерапия, электрофорез);
- ЛФК и массаж в целях постепенной разработки поврежденного сустава и укрепления мышечно-связочного аппарата.
Хирургическое лечение показано при:
- повреждении мягких тканей;
- отсутствии эффекта от консервативного лечения.
Методом выбора является артроскопия – малоинвазивный доступ с использованием артроскопа, под контролем которого проводятся хирургические манипуляции.
Прогноз
При отсутствии лечения травма может осложниться следующими патологическими изменениями сустава:
- синовитом;
- артритом;
- артрозом;
- деформацией;
- хронической нестабильностью.
Лечение и период реабилитации занимают от полугода до года в зависимости от наличия сопутствующих повреждений. Восстановительные мероприятия проводятся под контролем травматолога. В целях профилактики могут использоваться поддерживающие повязки. По окончании восстановительного периода рекомендуется санаторно-курортное лечение. Прогноз благоприятный. Обычно спустя 6-9 месяцев работоспособность восстанавливается.
Подписывайтесь на наш канал в Яндекс.Дзен!
Медицинский эксперт проекта. 30 лет стажа в практической медицине. с 2006 по 2016 — руководитель службы экспертизы качества медицинской помощи и защиты прав и защиты прав застрахованных в СоГАЗ-мед. с 2018 года научный консультант и медицинский эксперт проекта Cross.Expert.
Редакция cross.expert
Календарь событий
всего событий 66
Источник
Что делать, если вылетает колено (нестабильность коленного сустава)?
Коленный сустав относится к одним из наиболее важных в скелете человека. Он призван обеспечивать функцию опоры и ходьбы. А потому его стабильность является важным фактором нормальной работы костно-мышечной системы нижних конечностей.
Устойчивость и прочность коленного сустава обеспечивается благодаря комплексу структур: менискам, костным мыщелкам, связочному аппарату, сухожилиям мышц. Наибольшее значение в поддержании стабильности сочленения имеют такие связки колена:
- Передняя и задняя крестообразные.
- Мало- и большеберцовая коллатеральные.
- Связки надколенника.
Повреждение соединительнотканных волокон приводит к уменьшению их упругих свойств, а, значит, ведет за собой снижение прочности соединения костных структур.
При этом может наблюдаться их смещение друг относительно друга в ту или иную сторону, что зависит от локализации травмированной связки. Симптомы нестабильности также будут определяться видом поврежденной структуры.
Коленный сустав – хорошо укрепленная и слаженная структура, но любой человек может столкнуться с его нестабильностью.
Причины
Наиболее часто нестабильность коленного сустава возникает у людей молодого и среднего возраста, которые ведут активный образ жизни и занимаются спортом. Такое заболевание возникает в результате частых и продолжительных растяжений и разрывов связочно-мышечного аппарата колена.
Однако, могут быть и острые случаи, когда травма произошла внезапно под воздействием значительной силы. Как правило, причинами нестабильности становятся:
- Удары в колено.
- Избыточная нагрузка в определенных положениях ноги.
- Высокоамплитудные движения в суставе (особенно переразгибание и скручивание).
- Неловкие движения нижней конечностью (спотыкание, подворачивание).
В легких случаях повреждается одна связка, а в более тяжелых – несколько, вплоть до вовлечения всех стабилизирующих структур коленного сустава (включая мениск и сухожилия). Это может встречаться при падениях с высоты, дорожно-транспортных происшествиях – тогда часто встречаются сочетанные травмы.
Но наиболее распространены такие поражения в любительском и профессиональном спорте (футболе, хоккее, баскетболе, лыжах, легкой атлетике), когда в погоне за достижениями люди нередко пренебрегают собственной осторожностью.
Формирование нестабильности колена можно предупредить, если после травмы оказать первую помощь и сразу обратиться к врачу. Кроме того, немаловажное значение отводится соблюдению правил техники безопасности в спорте и повседневной жизни.
Симптомы
Поскольку нестабильность колена возникает вследствие повреждения связочного аппарата, то проявления патологии будут иметь много общего с растяжениями и разрывами этих соединительнотканных образований. Кроме того, симптомы будут зависеть от того, какая из связок травмирована и соотноситься со степенью повреждения. Общими признаками будут:
- Резкая боль в колене после травмы.
- Отечность околосуставных тканей.
- Треск или хруст в суставе.
- Чрезмерная подвижность в колене.
- Деформация сустава.
- Ощущение смещения голени в любую сторону (вперед, назад или вбок).
- Чувство «подкошенных» ног при неловких движениях, беге.
- Затруднения при ходьбе по ступенькам, подъеме с кровати, когда необходимо перенести вес тела на пораженную ногу.
Такие симптомы говорят о повреждении связок колена, что повлекло за собой нарушение стабильности сустава. Какая из структур повреждена и что при этом делать – скажет врач после всестороннего обследования.
Степени повреждения связок
Выраженность симптомов нестабильности зависит от того, насколько повредились соединительнотканные волокна, а также от вовлечения в процесс соседних структур. Различают такие степени повреждений связочного аппарата:
- 1-я – возникают микроразрывы отдельных волокон, целостность связки сохранена.
- 2-я – повреждены до 50% волокон, симптоматика более выражена.
- 3-я – порвано более половины связочных волокон, характерны полные отрывы от места прикрепления. При этом часто повреждаются другие структуры: мениски, суставная капсула, хрящевые поверхности.
Тяжесть травмы определяется количеством поврежденных связок. Часто травмируются крестообразные и боковые связки. В этом случае характерно образование гемартроза, когда в полости сустава скапливается кровь. Тогда сустав увеличивается в размерах, становится теплым на ощупь, движения значительно затруднены.
Существует также классификация степеней нестабильности колена в зависимости от смещения суставных поверхностей голени и бедра друг относительно друга. В соответствии с ней различают:
- Легкую нестабильность – смещение не более 5 мм.
- Умеренную нестабильность – смещение достигает 10 мм.
- Тяжелую нестабильность – кости смещаются на расстояние более 10 мм.
Это можно проверить при врачебном осмотре, пальпации и пассивных движениях в коленном суставе. Смещение костей заметно даже визуально, что доставляет пациенту значительные неудобства в повседневной жизни.
Если явления нестабильности вовремя не устранить, может развиваться не только функциональная недостаточность сустава, но и повышается риск возникновения остеоартроза колена.
Симптомы повреждения отдельных структур
Установить, какая связка повреждена, можно на основании знаний о механизме травмы и результатов специальных диагностических тестов. Кроме общих признаков травмы, будут присутствовать характерные черты разрыва определенных структур.
Передняя крестообразная связка
При травме передней крестообразной связки возникает ощущение вывиха голени вперед и в сторону. Пациент ощущает «провал» в колене при опоре на ногу и ходьбе. Возникает передне-медиальная или передне-внутренняя нестабильность сустава.
Характерен симптом «переднего выдвижного ящика», когда в положении лежа с согнутым коленом проверяют смещение голени вперед. Травма часто сопровождается гемартрозом.
Задняя крестообразная связка
Разрывы задней крестообразной связки характеризуются сильной болью, что вначале делает движения в колене практически невозможными. Нестабильность может возникнуть даже в острый период, когда видна отечность и нарастает гемартроз.
Пациент отмечает «выскальзывание» сустава кзади, жалуется на то, что «вылетает колено», нога стала «непослушной». Заметны кровоизлияния под коленом. Отмечается симптом «заднего выдвижного ящика» — если при пассивном сгибании голени в колене и надавливании на переднюю поверхность она смещается назад.
Боковые связки
Среди боковых связок чаще повреждается внутренняя коллатеральная, когда во время травмы голень отклоняется наружу. Отмечается локальная боль в месте растяжения, отечность незначительна. Происходит смещение голени в сторону здоровой ноги.
Пациент хромает, нестабильность сустава становится заметной при переносе веса тела на больную ногу и вращательных движениях. Для выявления разрыва боковой связки проводят тест «переднего выдвижного ящика» с ротацией голени внутрь.
Если голень в момент травмы смещается внутрь, то происходит разрыв наружной связки. Часто наблюдаются ее полные отрывы. Характерно возникновение боли, усиливающейся при попытке отведения голени наружу. Формируется нестабильность коленного сустава, выявляемая при наружных ротационных пробах.
Разрывы боковых связок часто сочетаются с повреждением менисков, переломом головки малоберцовой кости, что необходимо учитывать на этапе обследования.
Мениски
Повреждение менисков влечет за собой явления нестабильности с блокировкой сустава. Это происходит из-за смещения хрящевого диска в сторону, что создает препятствие движениям. Возникает выраженная боль в колене, ограничение подвижности. Голень расположена в положении вынужденного сгибания, когда уменьшается болевой синдром.
Отечность тканей нередко предупреждает появление полного блока, а сместившийся мениск может травмировать суставную капсулу и хрящевые поверхности. Такую патологию часто скрывают ушибы, вывихи. В этом случае значительную помощь окажут дополнительные методы диагностики.
Диагностика
Кроме клинического обследования, когда для выяснения поврежденных структур необходимо делать специальные пробы, модулирующие механизм повреждения, используют дополнительные методы.
Их диагностическая ценность заключается в четкой визуализации травмированных участков и определении других патологических образований. Наиболее часто используют такие методы обследования при нестабильности колена:
- Рентгенографию.
- Магнитно-резонансную томографию.
- Артроскопию.
Большими преимуществами обладает магнитно-резонансная томография, поскольку она позволяет точно определить состояние мягких тканей, в отличие от рентгенографии. Артроскопия имеет особое значение при внутрисуставных повреждениях.
Благодаря применению инструментальных методов подтвердить нестабильность коленного сустава становится намного проще и быстрее. Только точный диагноз даст возможность провести эффективное лечение.
Лечение
Лечение нестабильности колена проводится с учетом степени повреждения связочного аппарата. При легких и умеренных травмах можно применять консервативные методики, тогда как тяжелые разрывы требуют оперативного вмешательства.
Выбор лечебной тактики основан на преимуществах каждого компонента в комплексной терапии повреждений связок колена. Наиболее распространенными консервативным методами являются:
- Иммобилизация колена гипсовой повязкой или ортезом.
- Медикаментозное лечение.
- Физиотерапия.
- Массаж и ЛФК.
- Пункция коленного сустава (при гемартрозе).
После получения травмы необходимо оказать первую помощь, чтобы минимизировать повреждения тканей и выиграть время на обращение к врачу. Существуют простые рекомендации, которые должен знать каждый. Мероприятия самопомощи включают:
- Обеспечить покой поврежденной конечности.
- Приложить холод к колену.
- Приподнять ногу выше горизонтальной плоскости.
- Зафиксировать колено бинтом (марлевым или эластичным).
- При необходимости принять обезболивающее.
В дальнейшем нельзя откладывать визит к врачу, так как от этого зависит скорость выздоровления и отсутствие нежелательных рисков.
Медикаментозное лечение
Прием препаратов в острой стадии повреждения позволяет уменьшить боль, снять воспаление и отечность. Кроме того, медикаменты улучшают заживление тканей и создают благоприятные условия для более быстрого восстановления функции сустава. Врачом назначаются такие лекарственные средства:
- Нестероидные противовоспалительные (мелоксикам, диклофенак, нимесулид).
- Противоотечные (L-лизина эсцинат).
- Хондропротекторы (глюкозамина и хондроитина сульфат, гиалуроновая кислота).
- Улучшающие кровообращение (пентоксифиллин).
- Витамины группы В (нейрорубин, мильгамма).
В остром периоде оправдано применение препаратов в инъекциях, а по мере стихания симптомов можно переходить на прием таблетированных форм. Существует большое количество лекарств для местного применения (мазей, гелей), которые можно использовать при разрывах связок колена. Из них можно выделить Долобене, Никофлекс, Меновазин, Апизартрон.
Однако их использование ограничено необходимостью иммобилизации сустава. Но после снятия гипсовой повязки втирание лекарств в колено поможет ускорить выздоровление.
Принимать медикаменты самостоятельно можно только по назначению врача – игнорирование рекомендаций может стать причиной неблагоприятных последствий.
Физиотерапия
В комплексе консервативных мероприятий и как компонент реабилитации после оперативного вмешательства большое значение имеет физиотерапия. Отдельные методы хорошо сочетаются с лекарственными средствами, используемыми сразу после травмы.
Другие – применимы только после ликвидации отека и воспаления. Однако все оказывают позитивный эффект на мягкие ткани, улучшая биохимические процессы, микроциркуляцию, тем самым способствуя заживлению. При разрывах связок рекомендуют пройти курс лечения такими процедурами:
- Электрофорез препаратов.
- Криотерапия.
- Лазерное лечение.
- Магнитотерапия.
- УВЧ-терапия.
- Парафино- и грязелечение.
- Электромиостимуляция.
- Бальнеотерапия.
Физическое воздействие на поврежденные ткани усиливает эффект медикаментозного лечения и ускоряет восстановление после травм. Для получения максимального результата от процедур необходимо выполнять все рекомендации физиотерапевта, который подберет оптимальные методы с учетом особенностей организма пациента.
Массаж и ЛФК
Среди реабилитационных мероприятий особое место отводится лечебной гимнастике и массажу. При этом необходима постепенность воздействия – чтобы не навредить поврежденному суставу. Начинать занятия можно после ликвидации острых последствий травмы, еще в период иммобилизации.
На этом этапе выполняют гимнастику для непораженной конечности, а также упражнения в голеностопных и тазобедренных суставах на больной стороне. Также показан массаж свободных участков бедра и голени.
Разрабатывать травмированный коленный сустав можно будет не ранее, чем через 3–6 недель, что зависит от тяжести повреждения связочного аппарата. Сначала упражнения пассивные, а далее переходят к активным занятиям. Массаж околосуставной зоны также можно делать после снятия гипсовой повязки.
Ранняя активизация двигательной функции нижней конечности – обязательное условие успешного лечения разрывов связок. Это позволяет предотвратить гипотрофию мышц и развитие тугоподвижности в суставе.
Оперативное лечение
При выраженном разрыве связок колена, особенно если травмированы несколько структур, включая мениск и суставную капсулу, необходима хирургическая коррекция патологии. Неэффективность консервативных мероприятий при нестабильности более легкой степени также диктует необходимость проведения операции.
В настоящее время отдают предпочтение малоинвазивным артроскопическим методикам лечения, которые обладают рядом преимуществ перед традиционными:
- Малотравматичность.
- Отсутствует кровотечение.
- Более быстрое заживление тканей.
- Меньшее количество нежелательных эффектов.
- Сокращаются сроки реабилитации.
Операция проводится с применением микроинструментария под контролем видеоаппаратуры. Она заключается в сшивании поврежденных связочных волокон, фиксируя их в анатомически правильном положении.
После этого ткани заживают с образованием соединительнотканного рубца, который не оказывает влияния на последующие движения в суставе. По окончании операции коленный сустав иммобилизируют гипсовой повязкой.
Применение физиопроцедур, лечебной гимнастики и массажа после хирургического вмешательства позволяет ускорить выздоровление и восстановить функцию конечности в полном объеме.
Реабилитация при нестабильности колена продолжается не более 6–8 недель.
Своевременное лечение травм колена с применением высокоэффективных современных методов позволяет вернуть суставу прочность и стабилизировать его в прежнем состоянии. Это вернет пациента к активной жизни без опасений за каждое движение.
Разрыв крестообразной коленной связки
Источник